
Relazione della Dietista Pasticci al convegno dell’ANDID (Associazione Nazionale Dietisti) sulla dieta nella Insufficienza renale cronica in trattamento dialitico


Questa diapositiva, ci presenta i risultati di uno studio multicentrico italiano pubblicato sull’American J of Kideny Dis nel 1995 da un gruppo multicentrico italiano coordinato da Bruno Cianciaruso. Introduce il problema principale che chi si occupa di dialisi si ritrova ad affrontare ogni giorno: la malnutrizione. In questo studio si parla di una prevalenza di malnutrizine del 42,3 % in peritonale e del 30,8 % in emodialisi. Molte sono le cause che possono condurre ad instaurarsi di malnutrizione: sicuramente cause legate alla malattia stessa, come la anorressia legata alla iperazotemia, l’inefficiente assorbimento ed utilizzazione dei nutrienti (basta pensare all’alterazione del metabolismo proteico, alle gastriti che compromettono il metabolismo delle vitamine, alle alterazioni del metabolismo glicidico e lipidico). Occorre comunque ricordareanche le molte altre cause, a partire dall’età avanzata dei pazienti che cominciano la dialisi con implicazioni che vanno dalla adentulia alla scarsa disponibilità economica per finire con i problemi legati alla solitudine o alla incapacità di cucinarsi o custodirsi.
E’ per questo motivo che nel documento pubblicato a giugno del 2000 nell’American Journal of Kidney Disease il gruppo di lavoro sulla nutrizione dei pazienti con insufficienza renale cronica della National Kidney Foundation indica come primo compito del dietista che lavora in ambito renale quello della valutazione nutrizionale per la identificazione dei pazienti a rischio e l’intervento precoce al fine di migliorare i risultati della terapia dialitica.

Dopo avere sottolineato che solo occasionalmente i medici o gli infermieri sono in possesso di esperienze e di tempo da dedicare alla nutrizione, nel documento viene sottolineato come il dietista formato e con esperienza in questo settore è qualificato come l’operatore più idoneo a condurre questo lavoro.

Altri compiti che vengono riconosciuti al dietista sono la stesura di piani nutrizionali, il counseling dei pazienti e dei suoi familiari, le attività educative, il sostegno alla compliance dietetica, il monitoraggio degli intake calorici e proteici.
Nel documento viene indicato un rapporto ottimale di 1 dietista ogni 100 pazienti e comunque si sottolinea che per assicurare un servizio adeguato tale rapporto non dovrebbe superare 1 a 150 persone.
Cominciamo a parlare dell’intervento nutrizionale. Abbiamo detto che una inadeguata dialisi, la terapia medica, i fattori economici, le malattie intercorrenti sono tra le cause più frequenti di malnutrizione. Le società scientifiche che si occupano di nutrizione in ambito renale indicano tutte che è necessario un elevato intake calorico: parliamo di 35 kcal per kg di peso corporeo. Nel DOQI si distingue tra pazienti con meno o più di 60 anni in quanto con l’età diminuiscono i fabbisogni per il rallentamento del metabolismo.
In corso di dialisi peritoneale è necessario considerare e sottrarre dai fabbisogni le calorie che derivano dall’assorbimento del glucosio dal liquido di dialisi. E vedremo successivamente come fare.
Due sono le considerazioni che vorrei fare a proposito.
Primo, tra i compiti del dietista è quello di spiegare al paziente perché e come raggiungere questi intake e incoraggiarlo alla aderenza alle prescrizioni.
Secondo, e lo ritroveremo ancora è il riferirsi ad un peso ideale. Nel lavoro che il gruppo europeo ha svolto si è effettuata una distinzione tra peso abituale, peso ideale e peso secco Abbiamo definito il peso ideale come il peso abituale quando rientra in un BMI di 20-25 o come il peso compreso tra 20 e 25.
Infine il peso secco è il peso in assenza di edema ed è il peso al quale il paziente finisce la dialisi.
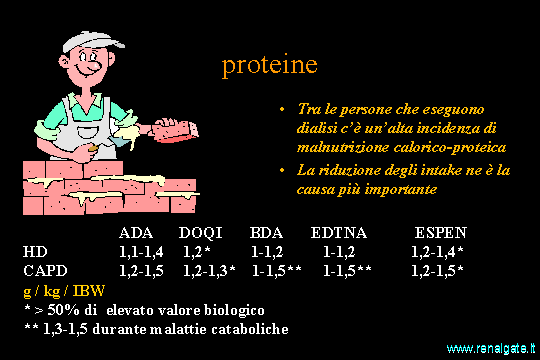
Quando la persona con IRC passa alla terapia sostitutiva aumentano i bisogni in termini di proteine. Come già ricordato durante una seduta emodialitica vengono persi circa 10-12 grammi di aminoacidi, in corso di dialisi peritoneale sono più cospicue le perdite di proteine fino ad arrivare a 20 grammi al giorno in corso di peritonite.
Inoltre risulta alterata l’utilizzazione degli aminoacidi a causa della acidosi e della resistenza all’insulina.
Le indicazione delle diverse società vanno da un minimo di 1 g/kg delle BDA e dell’EDTNA a 1,4 g dell’ADA e dell’Espen. Nel DOQI si suggerisce che un intake proteico di 1,2 g/kg è in grado di garantire un bilancio azotato positivo o in pareggio. Questo documento indica che più del 50% delle proteine dovrebbero essere di elevato valore biologico in quanto sono più efficientemente utilizzabili per la sintesi proteica.
Per la dialisi peritoneale l’intake proteico consigliato è da 1 a 1,5.
Compito del dietista in questo campo è spiegare al paziente come raggiungere la quantità prescritta di proteine e quale ne è lo scopo.
Inoltre deve valutare l’aderenza alle indicazioni per eventualmente intervenire con l’integrazione attraverso prodotti specifici fino alla nutrizione artificiale.

Passiamo ora ai nutrienti il cui metabolismo è alterato in corso di insufficienza renale cronica. Innanzi tutto il fosforo. Un brevissimo accenno al suo metabolismo.
La maggio parte del fosforo corporeo si trova come fosfato tricalcico nell’osso; Importante anche il suo legame con proteine e lipidi a formare composti di particolare importanza: mi riferisco per esempio ai fosfolipidi delle membrane cellulari. Infine è un costituente degli acidi nucleici e di sostanze ad alto potere energetico come l’ATP.
Il suo assorbimento è controllato dalla Vitamina D come quello del calcio e risulta ridotto in una dieta ricca di calcio o per effetto di medicinali come gli antiacidi. L’eliminazione è a carico del rene.
Parlando di IRC occorre ricordare che la ritenzione dei fosfati compare quando la filtrazione glomerulare scende sotto i 30 mil/min. Tale ritenzione porta a una iperproduzione di paratormone per richiamare calcio dall’osso. Per questo motivo il fosforo è stato classificato come una tossina uremica e in grado di influenzare la progressione della malattia e la dieta in conservativa deve essere ipofosforica oltre che ipoproteica.
Una dieta ricca di proteine come quella che è indicata in corso di trattamento sostitutivo è naturalmente ricca di fosforo. L’abilità del dietista risiede nel pianificare una alimentazione con un sufficiente apporto di proteine ma senza eccessi di fosforo.
Parlando delle fonti alimentari ricordo che in alcune proteine si trova fosforo in maggiore concentrazione (vitellina dell’uovo e caseina del latte).

Nel controllo della fosforemia accanto alla restrizione alimentare risulta molto importante la compliance con i medicinali, in quanto la dialisi non rimuove molto efficacemente il fosforo ematico. I chelanti del fosforo sono l’idrossido di alluminio e il calcio oltre all’ultimo arrivato Renagel. Il primo dovrebbe essere utilizzato con attenzione in quanto l’alluminio assorbito si lega nelle ossa con conseguente tossicità e sembra essere implicato anche in alcuni quadri di demenza senile.
Il calcio sotto forma di calcio carbonato o acetato ha un importante effetto come chelante del fosforo e tale effetto è maggiore quando il calcio viene assunto durante il pasto. Schiller NEJM 1989.
Il calcio puo’ venir supplementato nei pazienti con bassi livelli serici, in questo caso l’assunzione deve avvenire lontano dai pasti..
Ricordo che l’assorbimento del calcio è legato alla vitamina D che è attivata dal rene. Quindi in corso di IRC ‘ presente una alterazione dell’assorbimento del calcio. L’ipocalcemia accanto alla iperfosfatemia gioca un ruolo chiave nello sviluppo dell’iperparatiroidismo e della osteodistrofia renale.
Altro motivo per la supplementazione è che le diete a contenuto ridotto di fosforo sono spesso ipocalciche.
Il dietista deve spiegare al paziente il razionale della supplementazione dei chelanti e quale è il momento migliore per assumerli.
.

Passiamo ora ai liquidi. L’acqua ha un ruolo fondamentale nella regolazione dell’omeostasi termica, è mezzzo di trasposrto dei nutrienti e dei cataboliti.
L’acqua può essere introdotta come bevanda, come acqua degli alimenti e viene prodotta, in piccola quantita’, nel catabolismo energetico dei nutrienti.
Il rene funzionante mantiene in equilibrio l’introduzione e l’eliminazione di acqua ma nel paziente uremico devono essere attentamente calibrate le entrate ed uscite. Dal bilancio dei liquidi è possibile stimare che l’acqua degli alimenti e’ all’incirca equivalente a quella persa attraverso la perspiratio insensibilis attraverso la cute
Indicativamente la quantità di liquidi che è possibile bere quando insorge oligo-anuria è pari alla diuresi residua + 500 ml. Le diverse indicazioni dipendono dalla considerazione o meno dell’acqua degli alimenti.
Queste indicazioni dovrebbero avere come risultato un incremento ponderale interdialico comunque inferioe a 2 kg.
In dialisi peritoneale l’ultrafiltrazione ottenuta con soluzioni iperteoniche contribuisce alla perdita di liquidi e va considerata nelle indicazioni da dare al paziente. Concentrazioni maggiori riescono a sottrarre liquidi, ma hanno il grosso svantaggio di alterare le capacità dialitiche del peritoneo e inoltre forniscono energia sotto forma di zuccheri semplici con alterazione del metabolismo lipidico.
L’accumulo di acqua viene rilevato dal peso corporeo e dalla comparsa della fovea.

Il sodio è un catione che si ritrova a livello extracellulare. Il rene funzionante aiuta a mantenere la giusta osmosi attraverso l’eliminazione degli eccessi alimentari. Tale funzione si mantiene fino alle fasi terminali.
Il sodio e’ in relazione anche ai livelli di pressione arteriosa.
Il controllo della ipertensione aiuta a rallentare la progressione della malattia. Per questo motivo la restrizione del sodio è generalmente richiesta in conservativa, ma deve essere valutata individualmente dato che alcuni pazienti disperdono sodio in eccesso con le urine, mentre altri sono portati a sviluppare ritenzione.
Il rene parzialmente funzionante non è in grado di rispondere velocemente a variazioni dell’assunzione di sodio e i cambiamenti consigliati devono essere graduali. E’ da tenere presente inoltre che, soprattutto in dialisi, eccessive disidratazioni possono portare alla perdita diella diuresiresidua, mentre l’espansione dei volumi extracellulari può scatenare l’insufficienza cardiaca o un edema polmonare acuto.
Infine vorrei ricordare che una alimentazione ricca di sodio aumenta la sensazione di sete e quindi non facilita il controllo dell’assunzione di liqui.

Se il sodio è un catione extracellulare il potassio si ritrova prevalentemente a livello intracellulare. L’equilibrio tra le due sostanze e’ mantenuto da un processo attivo (che consuma energia) che e’ alla base della vita: la pompa sodio-potassio.
La funzione del potassio si può ricondurre alla conduzione dello stimolo nervoso. Per questo motivo è il nutriente più pericoloso in IRC: un eccesso di potassio può tradursi in aritmie cardiache con blocco e morte improvvisa senza che il paziente avverta particolari sintomi..
Il bilancio del potassio è normalmente garantito dalla escrezione renale: fino a che il filtrato glomerulare si mantiene intorno ai 20 ml/min non si verifica in genere iperpotassiemia, anche perchè la ridotta escrezione renale è compensata da un aumento dell’escrezione fecale.
Particolare attenzione va posta in corso di malattie catabolizzanti e/o in dialisi quando si esaurisce la funzione emuntoria.
Il potassio è un nutriente contenuto abbondantemente in quasi tutti gli alimenti. Nel paziente in dialisi, poiché occorre garantire in primo luogo gli apporti proteici e calorici, la massima attenzione va posta alla assunzione di frutta e verdura.
Occorre spiegare al paziente tutto ciò e indicare quali sono gli alimenti in cui si trova una maggior concentrazione di potassio e come diminuire il contenuto finale dopo cottura.

Abbiamo già parlato della supplementazione di calcio e vitamina D e del suo razionale.
Il ferro va supplementato quando l’assunzione alimentare è insufficiente, come nel caso di una dieta povera di carne o in corso di terapia con etritropoietina. Se viene supplementato per via orale il suo assorbimento è facilitato se viene assunto lontano dai pasti (1,2 ore dopo), lontano dagli antiacidi (esempio Malox o alluminio idrossido), e con acido ascorbico. Per quelli che non tollerano la supplementazoine orale viene somministrato per via intravenosa durante o dopo la fine della dialisi.
A proposito dello zinco gli studi sono discordanti. Una carenza di zinco è associata ad alterazione del gusto, sterilità, letargia e dermatiti, affezioni che si trovano spesso tra le persone che fanno dialisi. La sua supplementazione va controllata perché interferisce con l’assorbimento del ferro.
La vitamia B6 è implicata nel metabolismo delle proteine e la sua supplementazione può essere indicata nel caso di un basso apprto proteico.
La B12 è indicata nei casi di pazienti che ingeriscono poche proteine animali, o che hanno subito gastrectomia fattore intrinseco.
Anche i folati posono essere supplementati.
La dieta povera di frutta e verdura, la prolungata cottura di alcuni alimenti (come le verdure) portano a possibili carenze di vitamina C..
Non ci sono dati certi che un aumento della introduzione di vitamina C abbia alcun effetto benefico sulla prtoezione delle infezioni delle alte vie respiratorie o da virus influenzalidi ossalati.
Gli studi non riportano la necessità di supplementazione per le vitamine liposolubili

Nei DOQI sulla nutrizione appena pubblicati viene indicato che i pazienti con un intake calorico o proteico insufficiente dovrebbero ricevere un adeguato supporto nutrizionale per un periodo di tempo variabile da alcuni giorni a due settimane in relazione alle condizioni cliniche e alla gravità della malnutrizione.
Innanzi tutto occorre fare un accurata valutazione dello stato nutrizionale. Ogni condizione potenzialmente reversibile o i medicinali che possono interferire con l’appetito o causare malnutrizione dovrebbero essere valutate, eliminate o trattate.
Primo step è l’integrazione orale con supplementi energetici e proteici.
Se ancora è insufficiente occorre pensare alla nutrizione artificiale. Altri possibili modi di intervento sono la nutrizione parenterale interdialitica in emodialisi o l’utilizzo di sacche contenenti aminoacidi in corso di peritoneale.

Il lavoro fatto con L’EDTNA nasceva dall’esigenza di uniformare il trattamento nutrizionale dei pazienti con IRC. Vorrei sotttolineare quelli che sono stati i principi base.
Lo standard dichiara quali comportamenti basati su evidenze scientifiche sono necessari per garantire l’assistenza nutrizionale.
Questo fa si che il dietista abbia un ruolo ben definito all’interno del team renale e abbia la responsabilità di confrontarsi con gli altri professionisti coinvolti nell’assistenza al nefropatico.
Questo presuppone che il lavoro del dietista sia eseguito secondo regole chiare definite appunto negli standard e il suo intervento sia documentato sufficientemente per il follw-up

Tornando a riassumere le indicazioni per l’intervento nutrizionale in dialisi extracorporea dovrebbero essere quelle riportate nella figura

In peritoneale l’energia varia da 30 a 35 kcal
Il contenuto in proteine e’ più alto così pure è tollerato un intake fosforico più elevatocosi’ come il potassio può essere maggiore poiché la dialisi è coontinua e non si assiste generalemte a picchi di iperpotassiemia.

Vorrei però soffermarmi un attimo in più per la peritoneale.
Sappiamo che la peritoneale sfrutta la osmolarità del glucosio per la depurazione del sangue. Per cui le sostanze passano dal comparto dove la concentrazione è maggiore a quello in cui la concentrazione è minore. In questo modo l’azoto, la creatinina, il potassio eccetera passano nel liquido di dialisi. Ma succede anche che il glucosio viene assorbito dal sangue. Questo glucosio fornisce un extra di calorie che vanno considerate nella stesura del piano alimentare. Per semplicità si assume che circa il 60 % del glucosio sia assorbito in che equivale a 100, 200 grammi al giorno, TUTTI i giorni. In alternativa l’assorbimento può essere stimato attraverso la formula di Blumenkranz che considera i litri di soluzione usata e la sua concentrazione.
Le calorie comunque stimate vanno ovviamente sottratte ai fabbisogni calorici, mentre va preservata la quota proteica.

Il risultato è una dieta che potreste trovare inusuale ma se considerate che le calorie da soluzione vanno ad aggiungersi alla quota dei glucidi i conti tornano. Ovviamente dovremo fare in modo che i glucidi alimentari derivino da carboidrati di tipo complesso.

Vediamo ora come valutare gli intake cioe’ la reale assunzione di quanto prescritto.
Il modo più semplice è il 24 ore recall (su ricordo della 24 ore). E’ un metodo semplice, rapido. Può essere eseguito in circa 30 minuti, non richiede che il paziente trascriva gli alimenti. Si basa sulla abilità del paziente di ricordare cosa e quanto ha mangiato nelle precedenti 24 ore e sulla bravura di un dietista esperto. Possono essere utilizzate fotografie e modelli di alimenti per stimare le porzioni. Sicuramente vantaggioso è che i pazienti non modificano le loro abitudini alimentari. Gli svantaggi sono invece da ricercare nella difficolta’ di ricordo, e soprattutto che i risultati potrebbero essere poco rappresentativi delle abitudini alimentari.
Una migliore stima degli intake calorici e proteici può essere ottenuta con il diario alimentare. Dovrebbe in teoria essere compilato per una settimana, annotando ogni alimento, compresi gli spuntini, le quantità e le ricette. Il paziente deve essere istruito con cura e comunque richiede una enorme collaborazione non sempre ottenibile. Per più giorni viene compilato maggiore è accuratezza della valutazione. In pratica possono bastare 3 giorni che comprendano una seduta dialitica e 1 giorno festivo.

Ho voluto inserire questa diapositiva per rispondere a quelle colleghe che come me si sono trovate in difficoltà sia a dare consigli sia a proporre alternative sia a fare i conti con il potassio o il fosforo.
In molte tabelle alcuni nutrienti mancano del tutto oppure i dati sono discordanti tra le varie fonti. D’altra parte è riconosciuto che esiste una stagionalità delle composizioni bromatologiche come pure un contenuto diverso a seconda del terreno di coltivazione, della latitudine alla quale si ha la crescita o della nutrizione degli animali da carne.
Esistono poi le variazioni del contenuto in relazione alla cottura, la composizione dei piatti complessi, per finire alla diversa abilità o capacità di mettersi in relazione degli operatori.
Non fatevi scoraggiare.

Un mezzo oggettivo per valutare gli intake proteici è quello di calcolare il protein catabolic rate (quantita’ di proteine catabolizzate).
Questa definizione esprime un concetto del tutto sovrapponibile all’azoturia in conservativa. Infatti come l’azoturia esprime la quantità di proteine ingerite e catabolizzate.
Il calcolo può essere eseguito solo su pazienti stabili, non affetti da malattie intercorrenti in quanto l’azoto potrebbe derivare anche da catabolismo proprio. In emodialisi il PCR deriva da un calcolo cinetico eseguito sulle variazioni della azotemia tra la fine della dialisi, e la azotemia all’inizio della dialisi successiva. Se il paziente ha urine residue vanno raccolte e va dosata l’azoturia e la creatininuria per il calcolo della clearance.
In corso di dialisi peritoneale vengono raccolti sia i liquidi derivanti dagli scambi sia le urine. L’azoto presente nei due liquidi viene sommato, addizionato alle perdite proteiche che come dicevano possono essere importanti in CAPD ed infine moltiplicato per il fattore di conversione dell’azoto cioè 6,25.
Questo calcolo è molto importante quando integrato con una corretta anamnesi alimentare per capire se il paziente è in bilancio o in perdita azotata.

Passiamo ora a parlare del counseling del paziente e dei familiari.
Più di una volta ho sottolineato che uno dei compiti del dietista è quello di far capire al paziente il perché di determinati obiettivi. Diverse volte leggendo articoli di colleghi ho notato che i pazienti apprezzano maggiormente un intervento educativo piuttosto che impositivo. Per questo motivo in nefrologia, come in tutta la dietetica, occorre concordare con il paziente quei cambiamenti nello stile di vita che sono necessari. Questo è tanto più importante in quanto la malattia renale è in continua evoluzione (non per niente viene definita cronica) e progressiva per cui il paziente si troverà ad affrontare diverse problematiche man mano che la funzione renale declina.
Il piano nutrizionale dovrà essere rivisto e modificato frequentemente sulla base delle condizioni cliniche e sociali e ogni volta potrebbe essere ridefinito un goal. Il counseling dovrà essere più frequente all’inizio del trattamento o in condizioni di inadeguato apporto per malattie intercorrenti. Almeno ogni 3 o 4 mesi il piano nutrizionale dovrebbe essere rivisto.

Il metodo più frequentemente utilizzato di educazione che ho trovato entrando nei vari reparti di nefrologia è quello di consegnare al paziente una lista degli alimenti a seconda del contenuto in nutrienti. Una sorta di fai da te.
In questa maniera a mio parere si carica il paziente di un compito gravoso: quello di andarsi ogni volta a leggere quanto potassio o fosforo ha un alimento e farsi i conti. Credo che il risultato sia nella maggior parte dei casi deludente o che non si guardi la lista o che si evitino sistematicamente molti alimenti.
Per aiutare il paziente possono essere più utili delle liste di scambio degli alimenti sulla base del contenuto in nutrienti. E’ un po’ come le sostituzioni isoglicidiche fino a poco tempo fa molto usate in diabetologia.
Un altro modo per entrare in comunicazione diretta con il paziente è l’utilizzo di fotografie o modelli di alimenti utili sia nell’anamnesi come nella educazione. Pensiamo per esempio a persone anziane o, come è capitato, che non sanno leggere.
Utile è preparare dei volumetti con ricette di esempio o menù giornalieri attraverso cui insegnare che è possibile, anche per chi effettua la dialisi, una alimentazione variata e gustosa.

Le diapositive che seguono sono state prese dai consigli che vengono distribuiti ai pazienti trattati presso il nostro centro di dialisi.
Qui volevo appunto far notare che tendiamo a dare indicazioni positive nel variare la scelta degli alimenti e delle loro combinazioni.
Altro concetto che deve affermarsi è il rispetto delle quantità piuttosto che della qualità. Per intenderci: è possibile mangiare la banana anche se ha un contenuto di potassio particolarmente elevato, ma e’ necessario poi ridurre i cibi contenenti elevate quantita’ di potassio per il resto della giornata.
Non e’ necessario evitare ma si deve imparare ad equilibrare!!!

Queste sono le indicazioni per ridurre il contenuto di potassio degli alimenti. Il potassio è un sale e si scioglie nell’acqua. Basterà cuocere le verdure in abbondante acqua o cambiare l’acqua di cottura per ridurre il contenuto finale di circa il 30%. Non sono opportune le cotture a vapore o in pentola a pressione perché mantengono le vitamine, ma non permettono la dispersione dei sali.
Le patate che sono generalmente molto utilizzate in conservativa per il basso contenuto proteico, hanno di contro un elevato contenuto di potassio. In caso di iperpotassiemia devono essere cotte senza la buccia, tagliate in pezzi e bollite con una quantità di acqua 10 volte il loro peso.

In questa diapositiva vorrei mettere in evidenza che molte delle nostre indicazioni ricalcano quelle della corretta alimentazione italiana. Cio’ conferma tra l’altro che una dieta corretta per il paziente e’ spesso una dieta corretta anche per il resto della famiglia
Importante per chi si occupa di dietetica nefrologica è d’altra parte sapere e far sapere al cliente che alcuni processi industriali possono arricchire un alimento di nutrienti che vanno controllati.
E’ il caso dei conservanti, degli addensanti, degli emulsionanti (ad esempio i polifosfati). Un sistema è insegnare a leggere le etichette evitando di consumare frequentemente alimenti trattati industrialmente. (ad esempio ai formaggini ai quali va preferito sicuramente un formaggio fresco).

Queste sono alcune delle nostre liste di sostituzione: quello che ho voluto mettere in evidenza è l’indicazione di verdure sott’olio o sott’aceto che hanno bassi contenuti di potassio per lo stesso motivo la frutta sciroppata puo’ essere consigliata. Ovviamente la frutta sciroppata non sarà consigliata nel caso di un paziente diabetico.
Grazie dell’attenzione